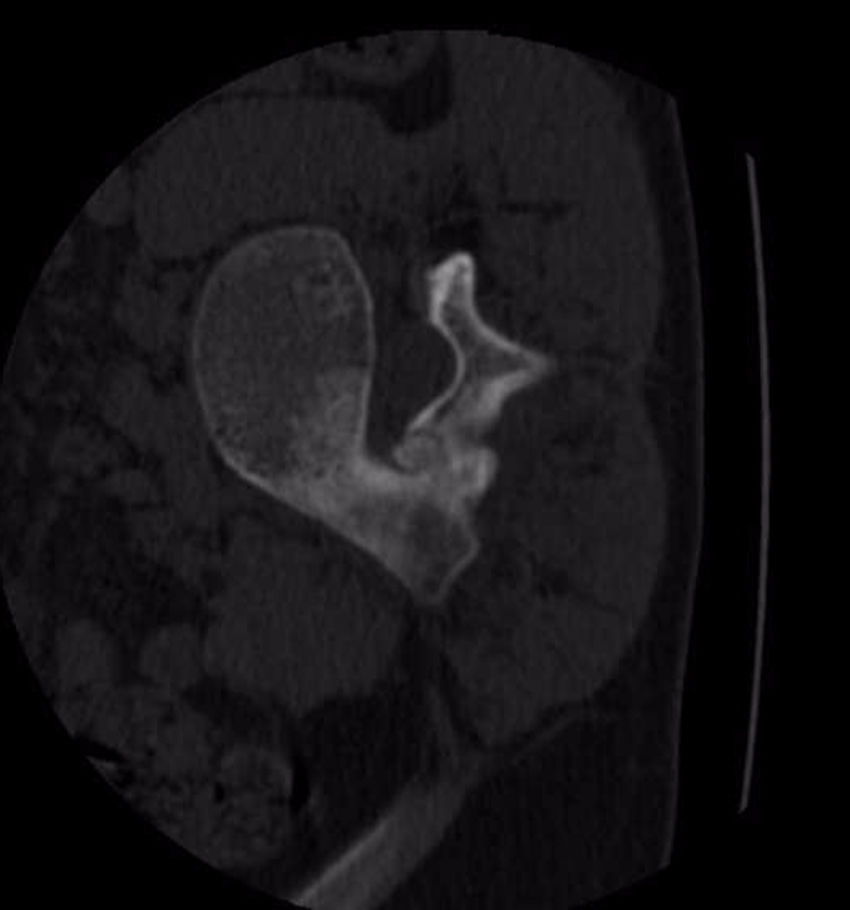
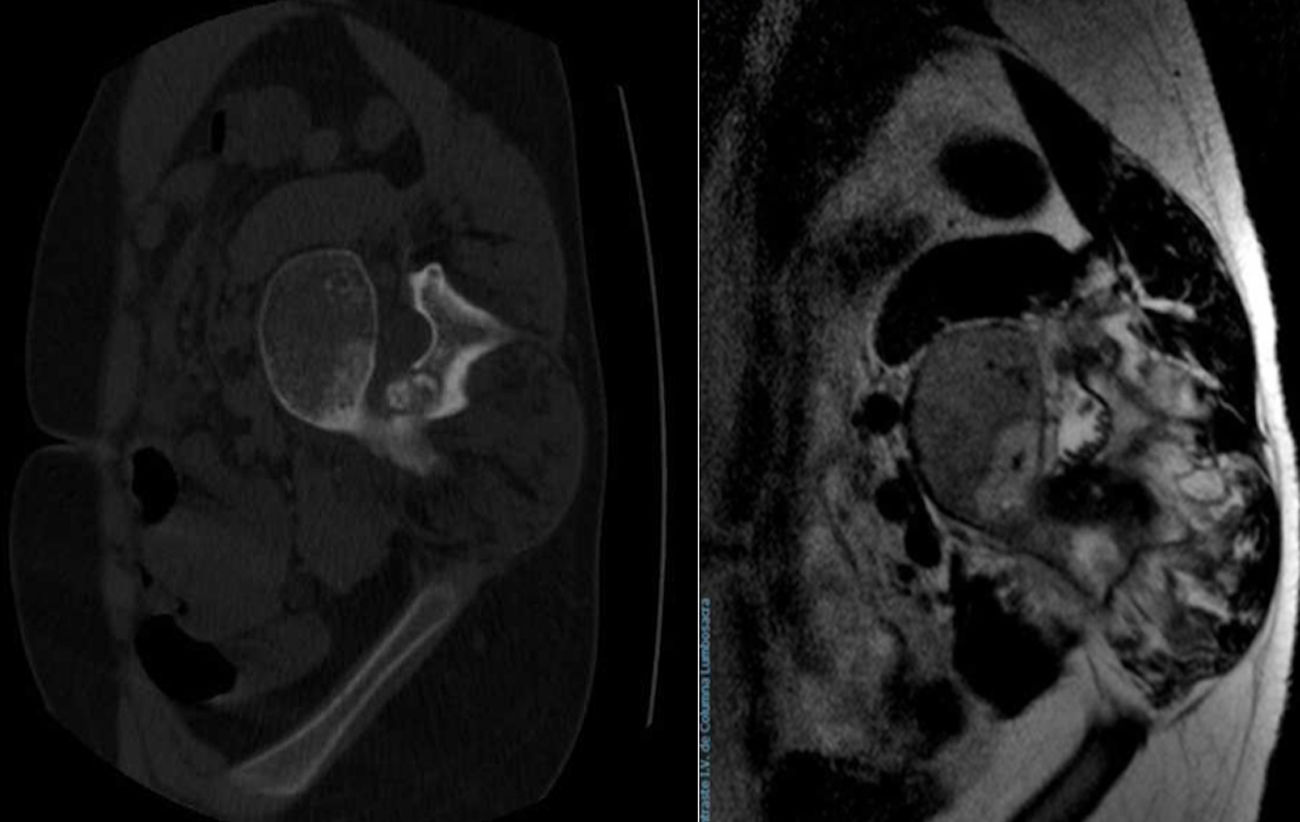
Presentamos el caso de un osteoma osteoide recurrente en forma de un osteoblastoma agresivo en columna lumbar. Un varón de 15 años acudió a nuestro servicio con una escoliosis dolorosa. El TC y la RM mostraron una tumoración formadora de hueso esclerótico de 7mm compatible con un osteoma osteoide. Se realizó una ablación percutánea guiada por radiofrecuencia con remisión completa de la sintomatología. Seis meses después, dicha sintomatología recurrió. Se realizaron TC y RM que mostraron un crecimiento del nidus en la lámina L4 derecha, con un diámetro de 15mm. Se realizó una resección marginal. La histología mostró un osteoblastoma epiteloide.
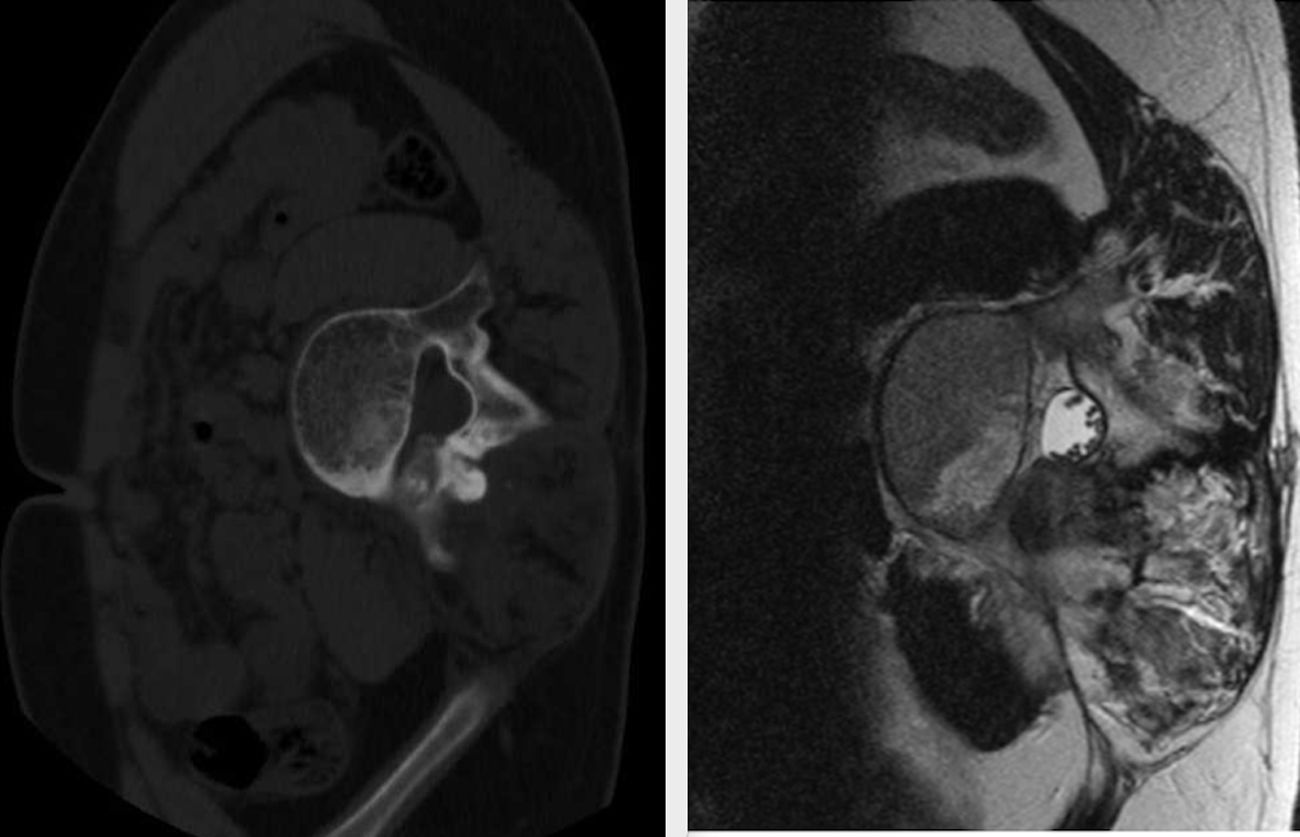
Un años después, se realizaron nuevos estudios de imagen que mostraron una nueva recurrencia del tumor con rasgos agresivos e invasión del canal espinal. Se le realizó una cirugía de resección en bloque con estabilización de la columna lumbar. La histología confirmó el diagnóstico de osteoblastoma epiteloide.
We report an uncommon case of osteoid osteoma recurring as an aggressive osteoblastoma of the spine. A 15-years-old male consulted in our department with long-term painful scoliosis. The CT-scans and MRI revealed a sclerotic bone forming tumor of 7mm diameter consistent with a osteoid osteoma. A percutaneous radiofrequency ablation was performed with complete resolution of the symptoms. After 6 months, the symptoms recurred. A new CT and a MRI showed a growth of the nidus on the right L4 lamina, with a size of 15mm. Therefore, a marginal resection by laminectomy of L4 was performed. Pathology confirmed an epithelioid osteoblastoma.
A year later, subsequent imaging studies showed a new recurrence with aggressive features and invasion of the spinal canal. The patient then underwent an “in block surgery” needing concurrent stabilization of the spine. Histopathology confirmed the diagnosis of epithelioid osteblastoma.
Artículo

Si es la primera vez que accede a la web puede obtener sus claves de acceso poniéndose en contacto con Elsevier España en suscripciones@elsevier.com o a través de su teléfono de Atención al Cliente 902 88 87 40 si llama desde territorio español o del +34 932 418 800 (de 9 a 18h., GMT + 1) si lo hace desde el extranjero.
Si ya tiene sus datos de acceso, clique aquí.
Si olvidó su clave de acceso puede recuperarla clicando aquí y seleccionando la opción "He olvidado mi contraseña".