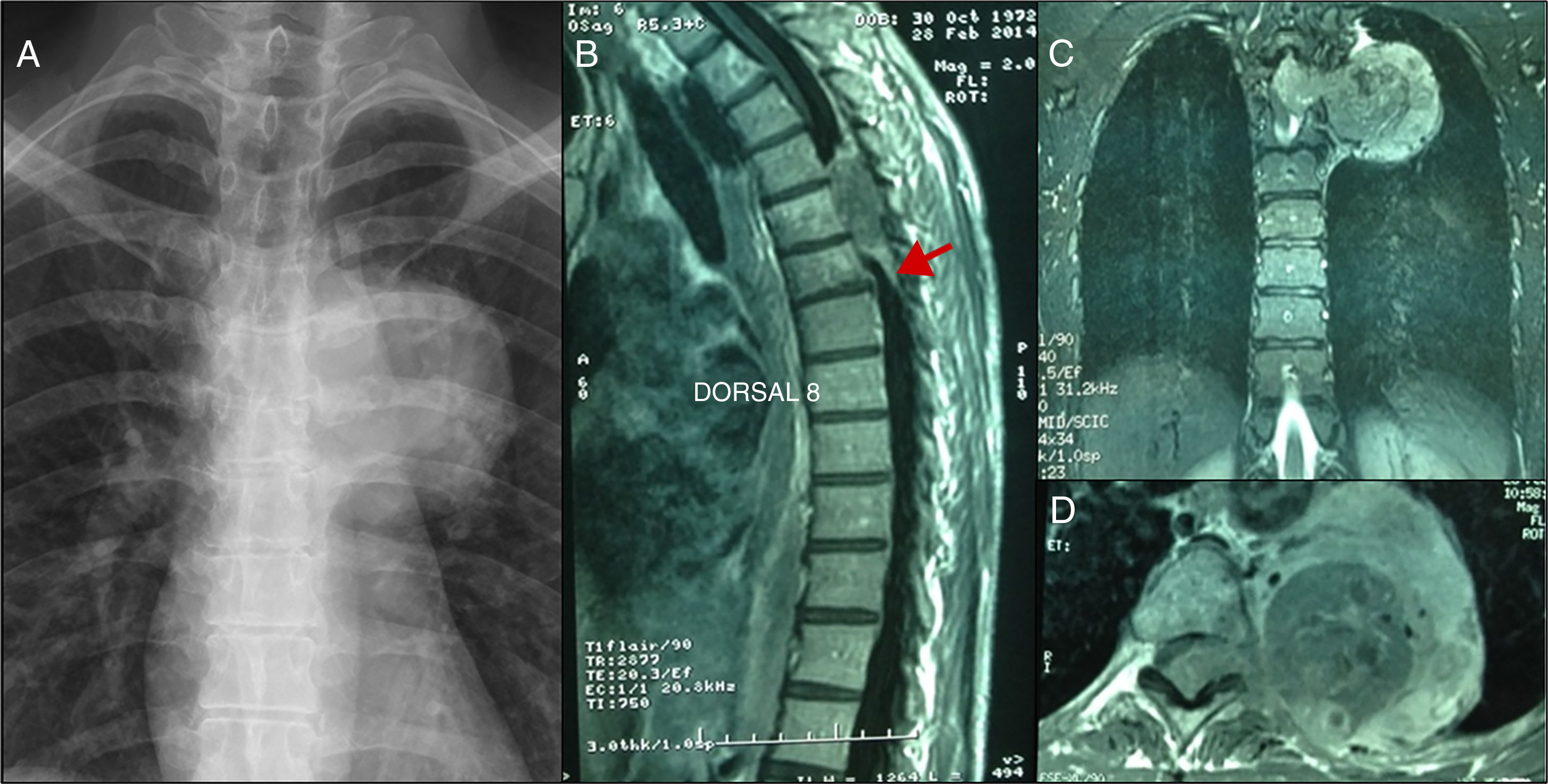
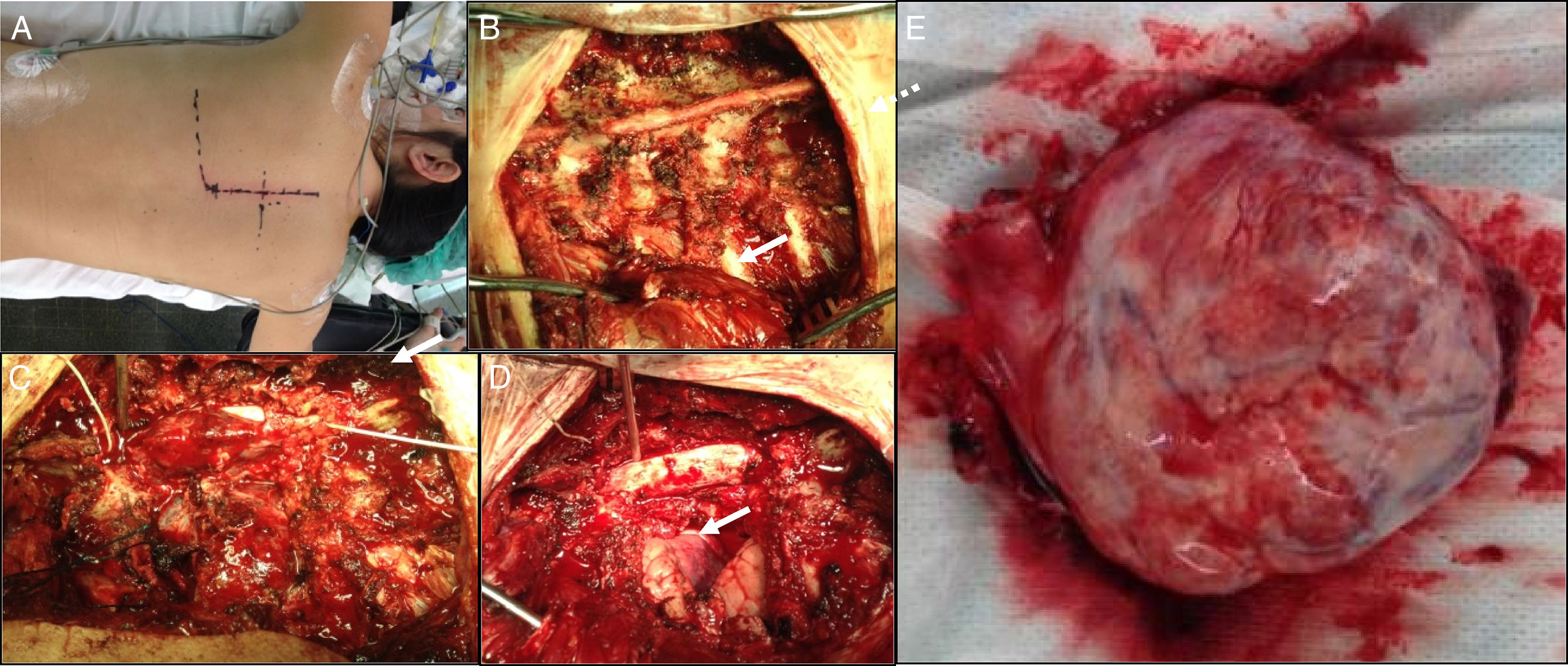
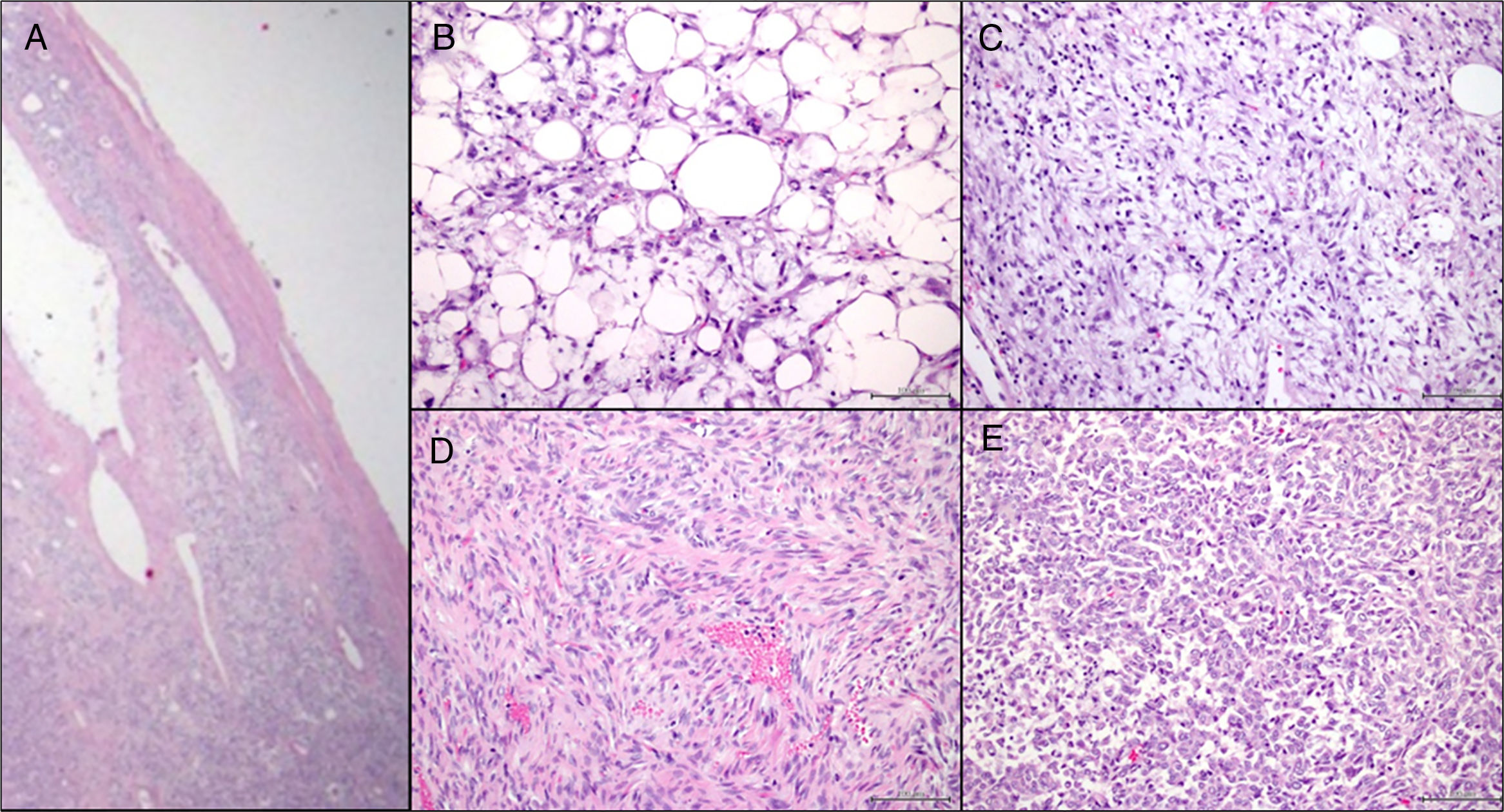
Se describe el caso de una paciente de 41 años con cuadro de dorsalgia crónica. Mediante RM se diagnosticó una lesión intradural extramedular bien delimitada con morfología en reloj de arena con gran componente paravertebral izquierdo en D5-D6. El tumor fue embolizado previo a la cirugía, realizándose posteriormente laminotomía D4-D6, costotransversectomía D5-D6 izquierdas y resección de la porción intrarraquídea extradural con sección del nervio D5 izquierdo. A continuación, se realizó una resección en bloque del componente extrarraquídeo por vía posterolateral. El diagnóstico anatomopatológico fue de schwannoma maligno, precisando posteriormente tratamiento radioterápico adyuvante. El schwannoma maligno es un tumor poco frecuente perteneciente al grupo de tumores malignos de la vaina del nervio periférico (MPNST), originado en las células de Schwann. Se asocia frecuentemente con la neurofibromatosis tipo 1. Los MPNST recurren con frecuencia a nivel locorregional y pueden dar metástasis a distancia.
We report a case of a 41 years old patient complaining of chronic dorsalgia. MRI showed a well defined intradural extramedular dumbbell-shaped lesion, associated to a left paravertebral tumor at D5-D6 level. The tumor was embolizated prior to surgery. Following she underwent a D4-D6 laminotomy, left D5-D6 costotransversectomy and resection of the intracanal extradural part of the lesion with section of the left D5 nerve. Posteriorly, complete resection of the extracanal portion of the tumor was performed by a postero-lateral approach. The anatomopathologic diagnosis was a malignant schwannoma. After the surgery, the patient required adyuvant radiotherapic treatment. Malignant schwannoma is a very uncommon tumor which belongs to the malignant peripheral nerve sheath tumors (MPNST). It develops from Schwann cells. It is frequently associated with type 1 neurofibromatosis. MPNST usually present local recurrence and can metastatize.
Artículo

Si es la primera vez que accede a la web puede obtener sus claves de acceso poniéndose en contacto con Elsevier España en suscripciones@elsevier.com o a través de su teléfono de Atención al Cliente 902 88 87 40 si llama desde territorio español o del +34 932 418 800 (de 9 a 18h., GMT + 1) si lo hace desde el extranjero.
Si ya tiene sus datos de acceso, clique aquí.
Si olvidó su clave de acceso puede recuperarla clicando aquí y seleccionando la opción "He olvidado mi contraseña".